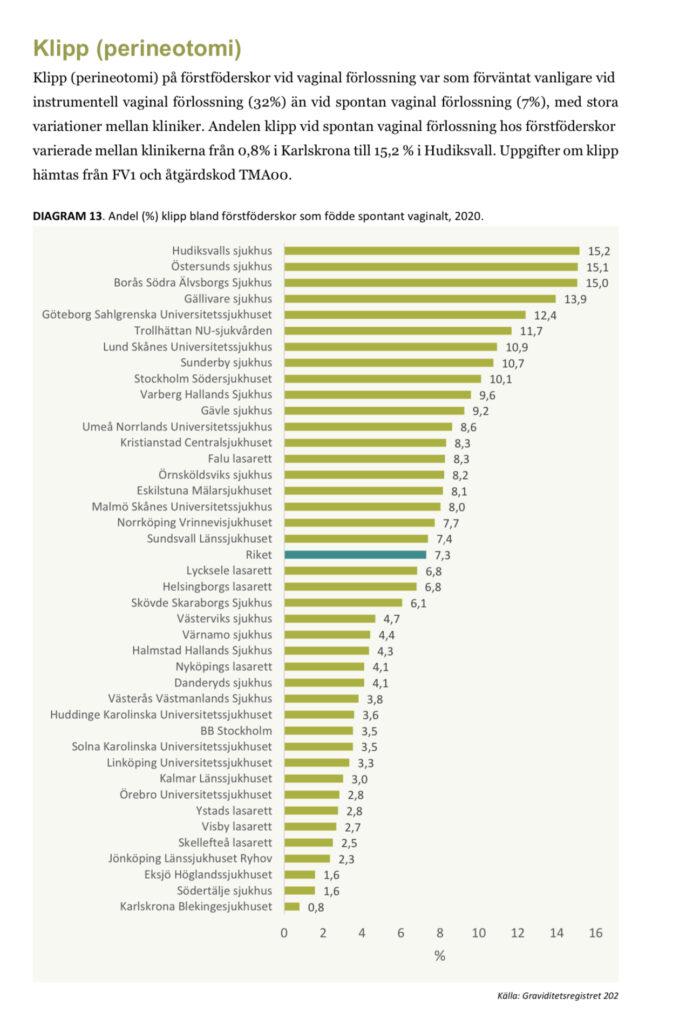
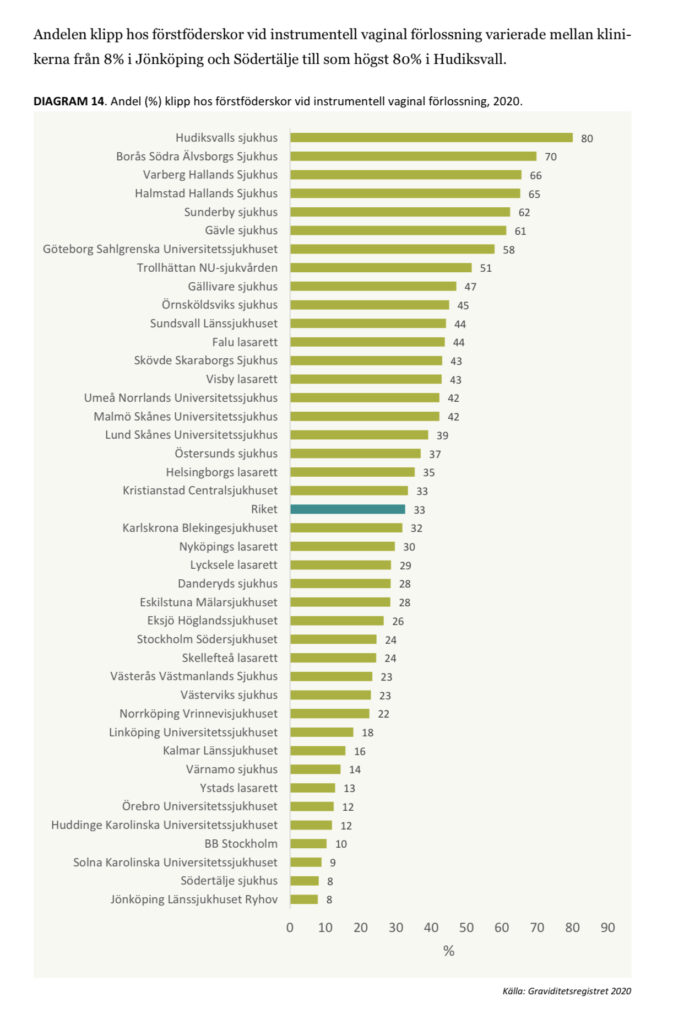
Jag fick frågan om att diskutera fenomenet ”freebirth” i en podcast strax efter att jag själv börjat göra efterforskningar inom ämnet. Det är av naturliga skäl ett ämne som väcker otroligt mycket känslor! Jag ska därför försöka bena lite varsamt i det. För det finns mycket intressant att diskutera om freebirthing. Men det som kanske intresserar mig mest är hur själva diskussionen om fenomenet freebirth ser ut i vårt samhälle. Det är närmast ett tabu att diskutera och kan innebära ett socialt stigma att vara den som föder utanför systemet. Trots att det är varje kvinnas rätt.
Vad innebär freebirth?
Ja hur definieras freebirth? En bred definition är att inkludera alla som väljer att föda utanför systemet i någon form. Det innebär oftast att planera för att föda hemma utan legitimerade barnmorskor närvarande. I Sverige säger vi ”oassisterad förlossning” om att föda utan barnmorskor. Men det betyder ju inte att förlossningen behöver vara oassisterad. En partner, familjemedlemmar eller andra stödpersoner kanske närvarar istället.
I den vetenskapliga litteraturen på området inkluderas alla som på olika sätt föder utanför systemet under paraplyet ”freebirth” – alltså även högriskfödslar som sker i hemmet med barnmorskor närvarande. Så jag väljer att använda den breda definitionen. Men framförallt är freebirth en födsel som har planerats att ske utan legitimerad vårdpersonal närvarande.
Är de som väljer en freebirth dumma i huvudet?
När ämnet kommer på tal dyker den bilden ofta upp: kvinnor som väljer att föda utanför systemet avfärdas som tokiga galningar. Galningar som varken vet sitt eget eller sitt barns bästa. Jag har nog själv gjort mig skyldig till att spä på den bilden. Men stämmer den?
Definitivt inte. Skulle jag säga idag.
Tvärtom så tror jag att många av de som planerar för en freebirth är betydligt mer pålästa och kunniga än många som väljer att göra som de blir tillsagda. De kvinnorna har gjort en egen riskvärdering och landat i en annan slutsats än den som vår mainstream förlossningskultur förespråkar.
Men det betyder inte att jag inte ser att det kan finnas risker eller faror med fenomenet. Vilket är en helt annan sak.
Jag dömer bara inte reflexmässigt ut kvinnor som väljer en freebirth. Jag väljer att lyssna på dem noga istället.
För det är precis här skon klämmer enligt mig. Många barnmorskor och läkare blir så otroligt ivriga på att berätta hur livsfarligt det är att föda oassisterat hemma och tror att DE vet en massa saker som de här kvinnorna inte vet. Tänk om det är precis tvärtom? Att det är just de här kvinnorna som har något att berätta. Tänk om det är vi som borde spetsa öronen och börja lyssna istället.
Det handlar om trygghet och om att undvika trauma
De forskare som har lyssnat till kvinnornas berättelser kommer till ungefär samma slutsats:
Kvinnor som har valt alternativet oassisterad hemfödsel eller ”freebirth” har mycket noggrant vägt olika risker mot varann. De har lagt energi och möda på sina riskvärderingar och kommit till slutsatsen att en sjukhusfödsel inte är lika säker som en födsel i hemmet.

Delvis kan man därför säga att freebirth är ett fenomen som säger något om vilka stora brister som finns i vår förlossningsvård – mer än vad det berättar om de kvinnor som faktiskt väljer detta alternativ. Jag citerar här ur en artikel av Jackson et al. 2020:
Women who gave birth outside the system in Australia had the countercultural belief that their knowledge about what was best and safest had greater authority than the socially accepted experts in maternity care. The women did not believe the rhetoric about the safety of hospitals and considered a biomedical approach towards birth to be the riskier birth option compared to giving birth outside the system. Previous birth experiences taught the women that hospital care was emotionally unsafe and that there was a possibility of further trauma if they returned to hospital.
Just den vetenskapliga artikeln tycker jag sammanfattar ganska väl vilken process det är för kvinnor att välja en freebirth. Jag har ”översatt” två av de grafiska figurerna från den vetenskapliga artikeln så att du som läser här enkelt ska kunna ta del av processen.

När ett fenomen upphöjs till ideologi
Risken eller faran med freebirth (eller ja, vadsomhelst egentligen) är – tror jag – när det framställs som ett ideal. När en förlossning utan legitimerade barnmorskor närvarande blir ett mål i sig.
Om en kvinna blir traumatiserad av sin förlossning på sjukhus har vi alla ett ansvar. Att som samhälle vända den kvinnan ryggen är ett svek. Att inte lyssna eller erbjuda henne något som rimmar med de egna värderingarna eller synen på födandet. Det är faktiskt vårt fel. Om facebokgruppen med ”radical birthkeepers” som innehåller vissa karismatiska röster blir den enda gemenskapen eller trösten – ja det är också vårt fel.
För idag, om en planerad freebirth leder till en katastrof. Vem får då skulden av samhället?
Kvinnan.
Alltid kvinnan.
Men det är faktiskt inte hennes skuld att bära.
Referenser:
Jackson, M.K., Schmied, V. & Dahlen, H.G. Birthing outside the system: the motivation behind the choice to freebirth or have a homebirth with risk factors in Australia. BMC Pregnancy Childbirth 20, 254 (2020). https://doi.org/10.1186/s12884-020-02944-6
Henriksen L, Nordström M, Nordheim I, Lundgren I, Blix E. Norwegian women’s motivations and preparations for freebirth-A qualitative study. Sex Reprod Healthc. 2020 Oct;25:100511. doi: 10.1016/j.srhc.2020.100511. Epub 2020 Apr 4. PMID: 32283477.
Jackson M, Dahlen H, Schmied V. Birthing outside the system: perceptions of risk amongst Australian women who have freebirths and high risk homebirths. Midwifery. 2012 Oct;28(5):561-7. doi: 10.1016/j.midw.2011.11.002. Epub 2012 Feb 1. PMID: 22300611.